| 晚期先兆早产,糖皮质激素还能用吗? | 您所在的位置:网站首页 › 先兆早产严重吗能治好吗 › 晚期先兆早产,糖皮质激素还能用吗? |
晚期先兆早产,糖皮质激素还能用吗?
|
晚期先兆早产,糖皮质激素还能用吗?
2018-10-30 15:29
来源:丁香园
作者:张崇
字体大小
-
|
+
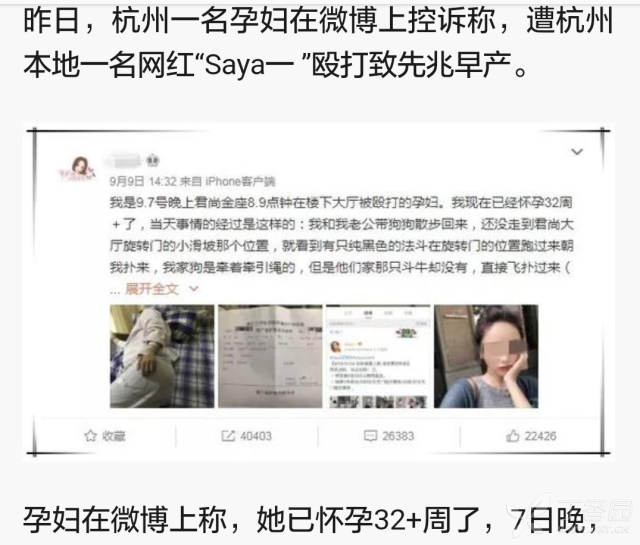
近日,网红殴打孕妇的消息闹得沸沸扬扬,作为医者,气愤归气愤,接诊到这样的患者,确实也只能说一句「医生又不能惩罚谁,只能尽力诊治了」……
对于这个怀孕 32 周+的孕妇,你会给她上糖皮质激素吗?会这么用呢? 中晚期先兆早产糖皮质激素如何用? 对于先兆早产的孕妇,产前使用糖皮质激素是改善新生儿出生后状况的重要治疗手段之一。 研究表明,产前使用糖皮质激素与早产儿死亡率降低有明确的相关关系,且可明显降低早产儿呼吸窘迫综合征、颅内出血、坏死性小肠结肠炎的发生率和严重程度。 2014 年中华医学会妇产科学分会产科学组明确指出 [1]:所有妊娠 28~34+6 周的先兆早产应当给予 1 个疗程的糖皮质激素(35 周+的先兆早产暂缺乏相关研究)。 倍他米松 12 mg 肌内注射,24 h 重复 1 次,共 2 次;地塞米松 6 mg 肌内注射,12 h 重复 1 次,共 4 次。 新生儿获益是在开始产前糖皮质激素给药后数小时内开始出现的,若早产临产,来不及完成完整疗程者,也应给药。与未接受任何产前糖皮质激素治疗的婴儿相比,宫内接受了 1 剂倍他米松,但在第 2 剂给药之前分娩的婴儿有更好的结局。 WHO 2015 年的指南推荐产前使用糖皮质激素的适用人群包括 [2]:1、孕 24~34 周,未来 7 天高早产风险的孕妇(本例孕妇适合此条);2、胎膜早破且无明显的感染症状的孕妇;3、有妊娠期高血压,且面临高早产风险的孕妇;4、宫内发育受限,面临高早产风险的孕妇;5、妊娠期糖尿病或糖尿病合并妊娠,面临高早产风险的孕妇。 不适用人群包括:1、有早产风险但患绒毛膜羊膜炎的孕妇;2、孕 34~36+6 周,计划剖宫产的孕妇。 WHO 指南暂时不支持>34 孕周且未合并相关疾病的孕妇产前使用糖皮质激素,但目前有争议。母胎医学会(SMFM)认为 [3]:约占所有早产例数 70% 的晚期早产(孕 34~36+6 周)新生儿同样面临高的呼吸窘迫综合征发生率。然而,遗憾的是多年来我们一直推荐「对于未满 34 周,在未来 7 d 内有早产风险的孕妇,给予糖皮质激素」作为标准的程序,而满 34 周是否应该给予糖皮质激素缺乏随即对照研究的支持。 晚期早产是否适合用糖皮质激素? 著名的「Antenatal Late Preterm Steroids trial」研究于 2016 年发表于 NEJM [4],这项随机、对照、双盲研究的对象为 34~36+5 周的先兆早产孕妇,参与者遍布于美国的 15 个母胎医学中心。结果表明,产前给予倍他米松的孕妇,产后 72 小时内,新生儿需要呼吸支持的发生率以及严重呼吸窘迫综合征的发生率均明显下降。 同年,BMJ 发表了针对这一问题的 meta 分析 [5](其中共计 5698 例单胎妊娠的孕妇),结果显示对于大于 34~36+6 孕周的孕妇,产前使用糖皮质激素可减少新生儿呼吸窘迫综合征的发生率,并认为应当给予具有高危早产风险的孕妇单疗程的倍他米松。对于 ≥ 37 孕周,计划剖宫产的孕妇,也应当给予单疗程的倍他米松 [5]。 基于以上研究,母胎医学会在 2016 年的指南中明确推荐 [3]:对于 34~36+5 周的单胎妊娠孕妇,如果未来 7 d 内早产风险高,应当给予单个疗程的倍他米松(12 mg 肌内注射,24 h 重复 1 次)。但不建议同时使用抑制子宫收缩的药物。 2017 年,美国妇产科医师协会指南提到 [6]:推荐孕 34 0/7 周~36 6/7 周,未来 7 d 内有早产风险且之前未接受过糖皮质激素的孕妇,给予 1 个疗程的倍他米松。 我国 2017 年《早产儿呼吸窘迫综合征早期防治专家共识》指出 [7]:孕妇存在以下任一情况,且在 7 d 内有早产分娩可能,建议根据临床实际情况,在产前给予 1 个疗程的糖皮质激素以促胎肺成熟:1)孕周<35 周;2=妊娠期血糖控制未达到理想水平的糖尿病患者;3)孕 35~36 周+6 择期剖宫产。 根据我国的专家共识,即使孕周 ≥ 35 周,如果妊娠期血糖控制不达标或者计划未来 7 d 内剖宫产,同样应考虑使用 1 个疗程的糖皮质激素。 使用糖皮质激素对母儿的影响 Antenatal Late Preterm Steroids trial 研究结果同样显示,对于晚期早产的孕妇,糖皮质激素使用与否对分娩方式、绒毛膜羊膜炎、子宫内膜炎均无明显影响。 对于新生儿,产前使用倍他米松使得低血糖(血糖<40 mg/dL=的发生率增加(24.0% VS 14.9%),但低血糖的发生率增加可能与孕妇的年龄、胎儿的出生体重等多种因素有关,而并非单纯使用糖皮质激素的结果。 其他不利结局方面均无明显差异。 参考文献 [1] 中华医学会妇产科学分会产科学组. 早产临床诊断与治疗指南(2014)[J]. 中华围产医学杂志,2015(4):241-245. [2] WHO Recommendations on Interventions to Improve Preterm Birth Outcomes[M]. Geneva:World Health Organization,2015. [3] Implementation of the use of antenatal corticosteroids in the late preterm birth period in women at risk for preterm delivery[J]. Am J Obstet Gynecol,2016,215(2):B13-B15. [4] Gyamfi-Bannerman C, Thom E A, Blackwell S C, et al. Antenatal Betamethasone for Women at Risk for Late Preterm Delivery[J]. N Engl J Med,2016,374(14):1311-1320. [5] Saccone G, Berghella V. Antenatal corticosteroids for maturity of term or near term fetuses: systematic review and meta-analysis of randomized controlled trials[J]. BMJ,2016,355:i5044. [6] Committee Opinion No. 713: Antenatal Corticosteroid Therapy for Fetal Maturation[J]. Obstet Gynecol,2017,130(2):e102-e109. [7] 中国医师协会新生儿科医师分会. 早产儿呼吸窘迫综合征早期防治专家共识 [J]. 中华实用儿科临床杂志,2018(6):438-440. 「点击链接」,看看别的医生怎么说,当然也欢迎说出您的想法。 查看信源地址 编辑: 龚珠萍 版权声明本网站所有注明“来源:丁香园”的文字、图片和音视频资料,版权均属于丁香园所有,非经授权,任何媒体、网站或个人不得转载,授权转载时须注明“来源:丁香园”。本网所有转载文章系出于传递更多信息之目的,且明确注明来源和作者,不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。同时转载内容不代表本站立场。 |
【本文地址】