| 【宫颈癌早筛深度】细胞学检测+AI与HPV检测是未来发展趋势 | 您所在的位置:网站首页 › hpv染色镜检法 › 【宫颈癌早筛深度】细胞学检测+AI与HPV检测是未来发展趋势 |
【宫颈癌早筛深度】细胞学检测+AI与HPV检测是未来发展趋势
|
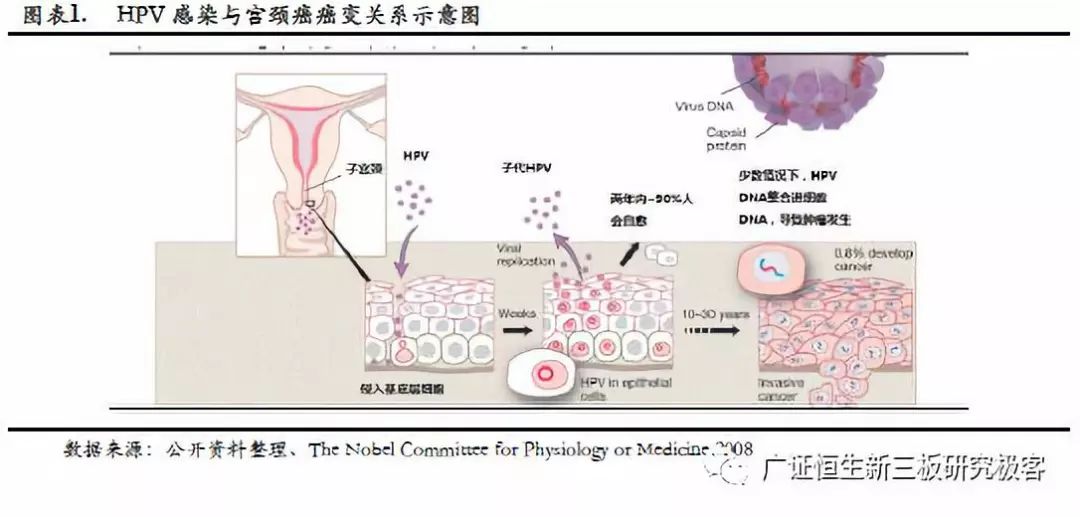
1. 宫颈癌发病率和致死率高,早筛能有效提高治愈率 1.1 宫颈癌:常见的高发病率和死亡率的妇科恶性肿瘤 宫颈癌是常见的妇科恶性肿瘤,其主要病因为HPV病毒的持续感染。早期宫颈癌常无明显症状和体征,宫颈可光滑或难与宫颈柱状上皮异位区别,颈管型患者因宫颈外观正常易漏诊或误诊。其主要的症状:(1)阴道流血;(2)阴道排液;(3)晚期症状:根据癌灶累及范围出现不同的继发性症状。HPV感染基本上会在一年到两年内自然消退,即一次性感染,只有小部分3%-10%会保留下来。HPV感染首先导致宫颈上皮内瘤样病变,若持续感染,则可能会进一步发展为宫颈癌。从HPV感染发展到宫颈癌癌变往往需要持续10-30年。
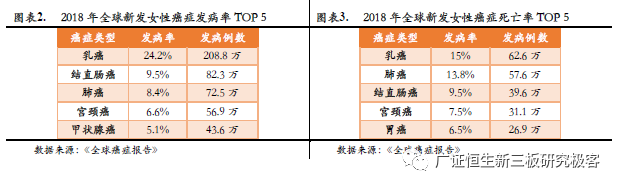
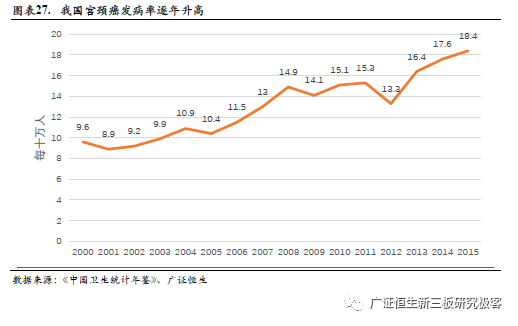
全球范围内宫颈癌在女性癌症发病率和致死率均高居第四。据世界卫生组织(WHO)数据显示,宫颈癌每年全球新发病案例超过56万例,约31.1万死亡病例;2000-2015年中国癌症数据显示,中国宫颈癌发病人数从2000 年的9.6/每10 万人左右上升为2015 年的18.4/每10万人左右。与发达国家日渐降低的宫颈癌发病率相比,我国宫颈癌发病率日趋攀升。
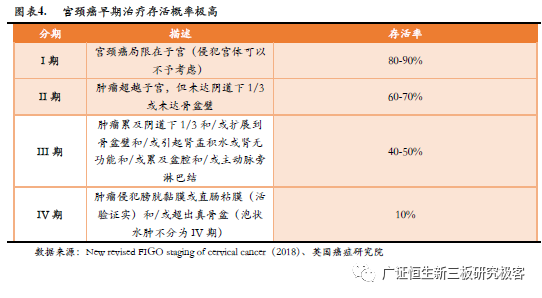
1.2 宫颈癌早筛能有效预防和逆转宫颈癌 宫颈癌是目前人类所有癌症中,唯一可以通过早期预防和治疗消灭的癌症。宫颈癌存在着一个较长的、可逆转的癌前病变期,从普通宫颈炎症发展到宫颈浸润癌,一般需要10年至15年甚至20年的时间。如果能在这个癌前病变时期得到及时诊治,就能避免病变发展为威胁生命的浸润性癌。国家癌症中心2018年发表数据显示,2014年我国宫颈癌新增病例约10万人,80%的患者确诊时已是浸润癌,预后较差。
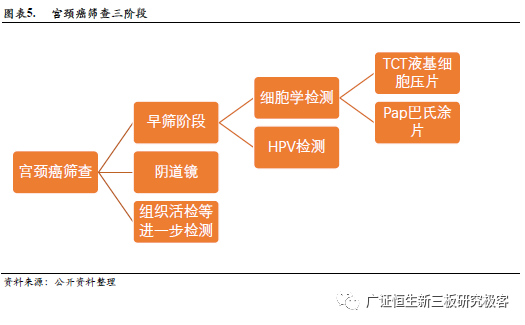
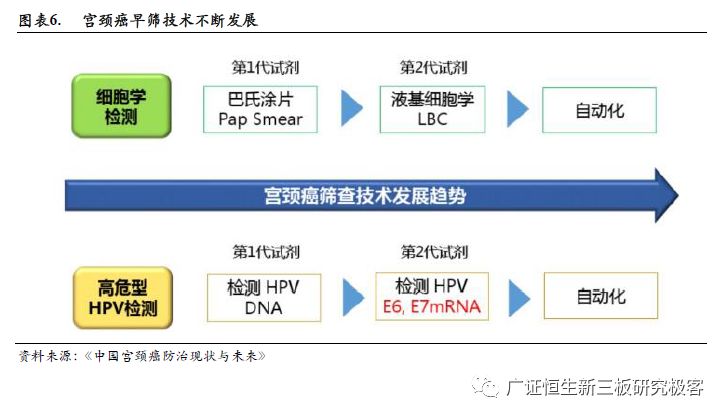
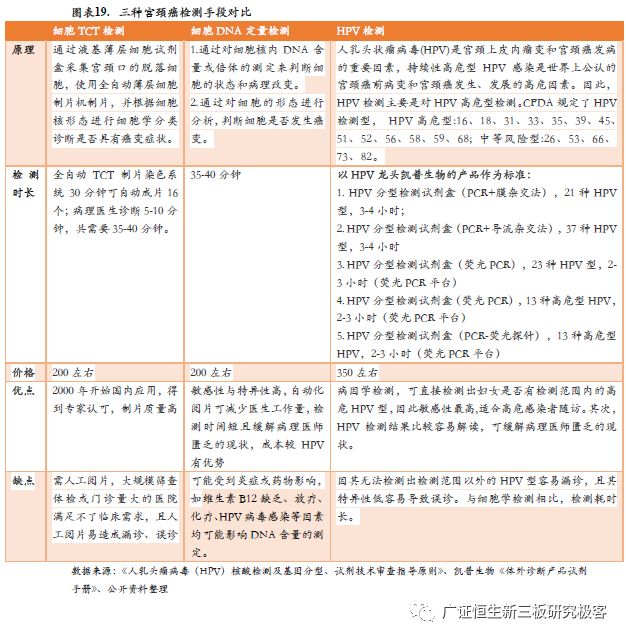
2. 宫颈癌早筛细胞学检测技术成熟,HPV检测发展迅猛,AI助力技术革新 宫颈癌早筛技术不断发展革新,目前主要可分为二大类宫颈癌早筛技术:细胞学检测和HPV检测。从1920年至今,筛查技术经历了几次大的进化演变,按时间顺序依次是肉眼检查、Pap检测 (巴氏涂片) 、醋酸和复方碘液染色肉眼观察法 (VIA/VILI) 、薄层液基细胞学检测技术 (TCT) 、HPV检测。目前宫颈癌的筛查分为了三个阶段,在早筛阶段主要的检测手段有Pap巴氏涂片检查和TCT薄层液基细胞学检查所属的细胞学检测,和HPV DNA检测。
(1)Pap法由希腊医生Papanicolaou发明,于20世纪40年代开始用于宫颈癌筛查,是国内曾广泛应用的宫颈癌筛查方法,在近半个世纪的宫颈癌筛查中发挥了重要作用。Pap法操作简易、成本低、可在任何实验操作,但因其受到取材方法、制作过程、染色技巧等因素的制约,误诊率较高。(2)TCT检查是目前国际上先进的宫颈病变分级细胞学检查技术,与传统的巴氏染色检查相比,标本的满意度及宫颈异常细胞检出率可达95%以上。TCT检测法能有效收集细胞,并去除其他分泌物,且具有无创性、方便等特点,对比传统Pap法,诊断符合率与早期病变检出率大幅提高。(3)20世纪后期,德国zur Hausen教授发现了HPV感染是子宫颈癌发病的主要因素,这一划时代的重大发现推动了HPV疫苗的研发及应用;同时,由于HPV检测具有高敏感度的特点,在子宫颈癌筛查中的应用也引起了关注。
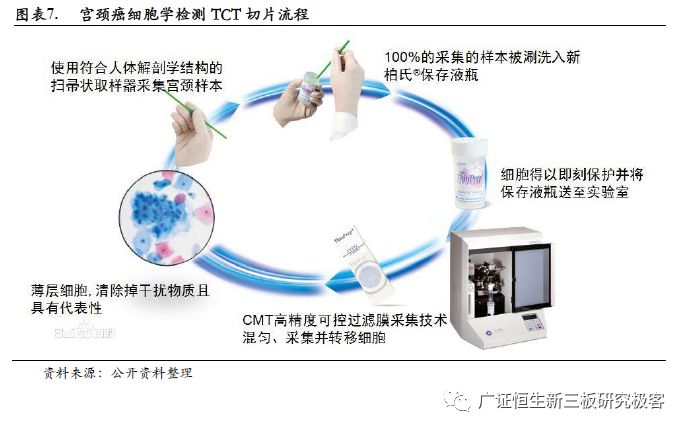
2.1 宫颈癌早筛细胞学检测发展成熟、优势多 近代人类防治子宫颈癌已有近百年的历史。20世纪20年代欧洲和美国同时发现由子宫颈脱落细胞可以发现子宫颈癌;直到20世纪40年代,美国Papanicolaou于1943年发表论文,提出了巴氏涂片和染色方法,自此开启了以细胞学检查作为子宫颈癌筛查的基本方法。随后的长达50年间,在发达国家应用细胞学技术开展了大规模的人群筛查,子宫颈癌的发病率和死亡率显著下降。 细胞学检查方法是多年逐渐发展、成熟起来的一种检测诊断技术,其主要用于肿瘤的诊断和鉴别诊断,为临床医学事业的发展做出了重大贡献。宫颈癌细胞学检查是最常见的细胞学检查方法之一,包括了传统的巴氏涂片(Pap test)和液基薄层细胞技术(TCT)两种方式,其用于筛查的目的是发现可能癌变的非典型细胞,在临床实际情况下也可看到感染、炎症等非癌性病变或者已经癌变的细胞。巴氏涂片法使用采集器刮取子宫颈脱落细胞,涂片和染色后对其进行观察,制片质量和诊断准确率较低;TCT相比于巴氏涂片法的主要区别是在对宫颈癌脱落细胞进行涂片前,加入试剂以剔除干扰物质,从而提高了制片的质量和诊断的准确率。宫颈癌细胞学检查的目的是发现可能癌变的非典型细胞,在临床实际情况下也可看到感染、炎症等非癌性病变或者已经癌变的细胞。
宫颈癌细胞学筛查发展较为成熟,其筛出率较高价格也较为低廉。美国癌症协会发布年度报告表示,其推荐21-30岁女性每三年做一次细胞学检测,30-65岁女性每五年做一次细胞学与HPV联合检查或者每三年单独做一次细胞学检查。可见,目前的宫颈癌筛查以细胞学检查为主,HPV检测为辅。 2.2 宫颈癌早筛HPV检测发展迅速,潜力巨大 HPV感染是宫颈癌发病的必要因素。宫颈癌及宫颈上皮内HPV感染与宫颈癌的关系最初在19世纪7O年代提出,此后许多流行病学和分子学研究均毫无疑问地证实了HPV与宫颈癌的病因学联系,其作为宫颈癌筛查的新技术在临床的认可度越来越高。
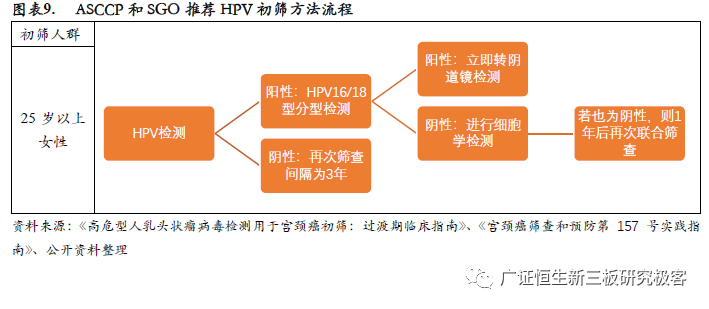
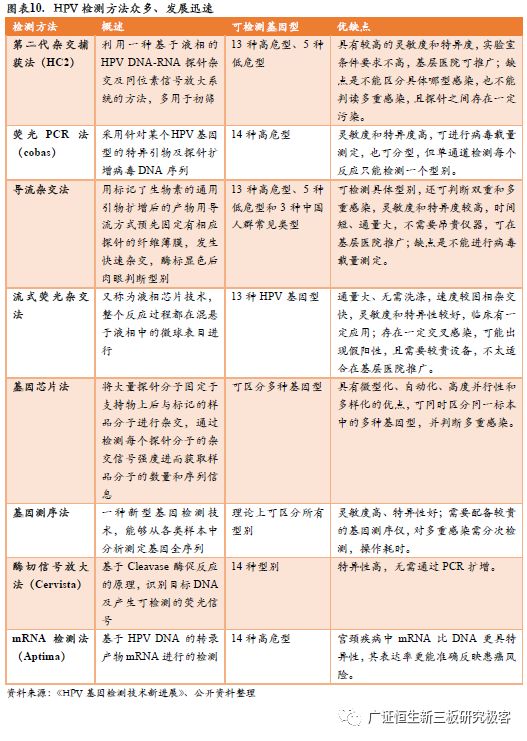
宫颈癌HPV检测法受到多国重视,并逐步推广应用。2008年美国FDA批准了酶切信号放大法检测HPV(Cervista HPV⁃Invader),2012 年批准了基于HPV E6、E7 mRNA 的Aptima HPV 检测方法,但至今在临床应用不广。2013、2016年美国癌症学会(ACS)、美国阴道镜检查与子宫颈病理学(ASCCP)、美国临床病理学会(ASCP)等多家学会发布的专业指南建议,21岁以下女性不应进行子宫颈癌筛查,21~29岁女性采用细胞学筛查,30~65岁女性应用细胞学检查和HPV检测的联合筛查(阴性者以5年作为筛查间隔时间),而且仍强调以联合筛查为主。近年来,欧洲及其他地区的多项研究探讨了以高危型HPV作为初筛方法并与液基细胞学筛查进行对照,均证实高危型HPV检测比细胞学筛查有更高的敏感度和高级别子宫颈病变的检出率。2014年4月,基于ATHENA研究终点的结果,美国FDA批准了cobas®HPV可单独应用于≥25岁的女性宫颈癌初筛。2015年,ASCCP和SGO联合发布了过渡指南,可以使用FDA批准的HPV检测方法作为宫颈癌初始筛查手段。
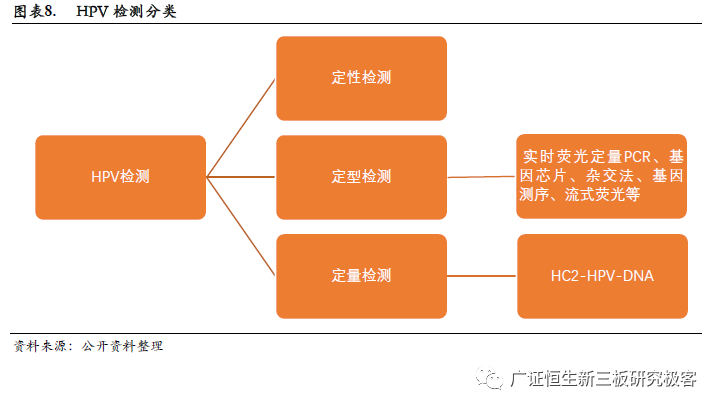
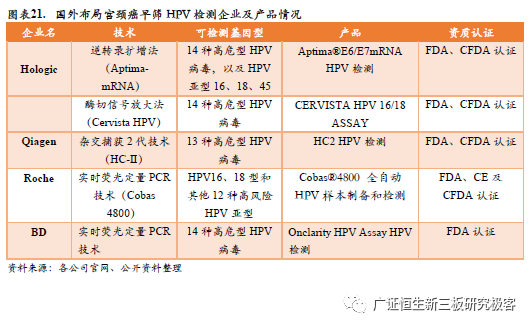
HPV检测涉及的具体方法也有多种类型,常见的有杂交捕获法、膜杂交法、荧光PCR法、mRNA检测法等。其中,有四种方法已获FDA批准,分别为第二代杂交捕获法 (HC2,凯杰)、荧光PCR法 (Cobas,罗氏)、酶切信号放大法 (Cervista,豪洛捷)、mRNA检测法 (Aptima,豪洛捷)。
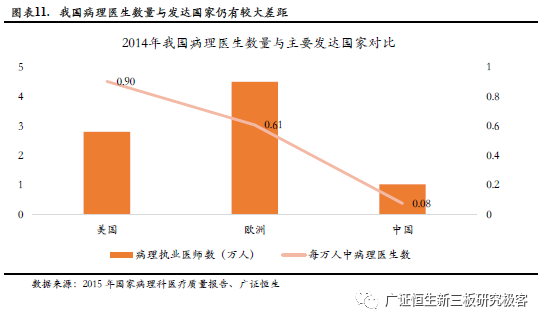
2.3 人工智能AI助力宫颈癌早筛技术革新 2.3.1 传统宫颈癌早筛技术质量差、效率低 (1)宫颈癌早筛病理资源匮乏,癌细胞诊断误诊率高 我国病理医生极度短缺。根据北京协和医院《2015年国家病理科医疗质量报告》统计数据,2014年我国病理执业医师及助理执业医师约1万人,远低于美国、欧洲等发达国家水平。我国每万人中病理医生数量指标约0.08,远低于美国、欧洲的0.90、0.61,我国病理医生相比发达国家极为短缺。
我国目前病理医生规模远未达到临床需求水平。根据卫生部2009年发布的《病理科建设与管理指南(试行)》中规定的标准,病理医师按每100张病床1 –2人配备。结合《中国卫生健康统计年鉴(2018)》统计数据,目前我国医疗机构床位数总计7940252张,病理科执业医师及助理执业医师约9660人,以百张病床配备一名病理医生的标准计算,需病理医生约8万名,病理医生缺口在7万名左右,现有的病理医生规模远不能满足国内医院的临床需求。
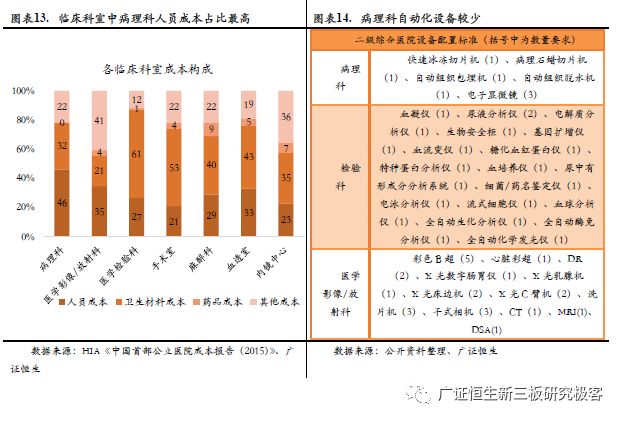
宫颈癌癌细胞诊断难度大、误诊率高。传统镜检采用主观诊断方法,人为诊断误差大,且因医院大小及医生经验不同所致导致细胞诊断结果不同。以传统的宫颈癌TCT细胞学检测为例,其流程涉及多个专业人工操作流程,如采样、漂洗、过滤等,需要专业的医生来操作与把控,一旦中间某一环节发生疏忽或差错,检测样本极易受到破坏,导致检测结果失真。 (2)传统宫颈癌早筛自动化程度低、诊断时间长且缺乏质控 相比于检验、影像科室,宫颈癌早筛所涉及的病理科的自动化水平较低。根据HIA发布的《中国首部公立医院成本报告(2015)》,我国公立医院各科室成本构成中,病理科人员成本占总成本比达到46%,显著高于其他临床科室,检验、影像科室这一指标分别为35%、27%。病理、检验、影像三个科室的设备配置方面,病理科设备配置数量、种类均明显少于检验、影像科室。
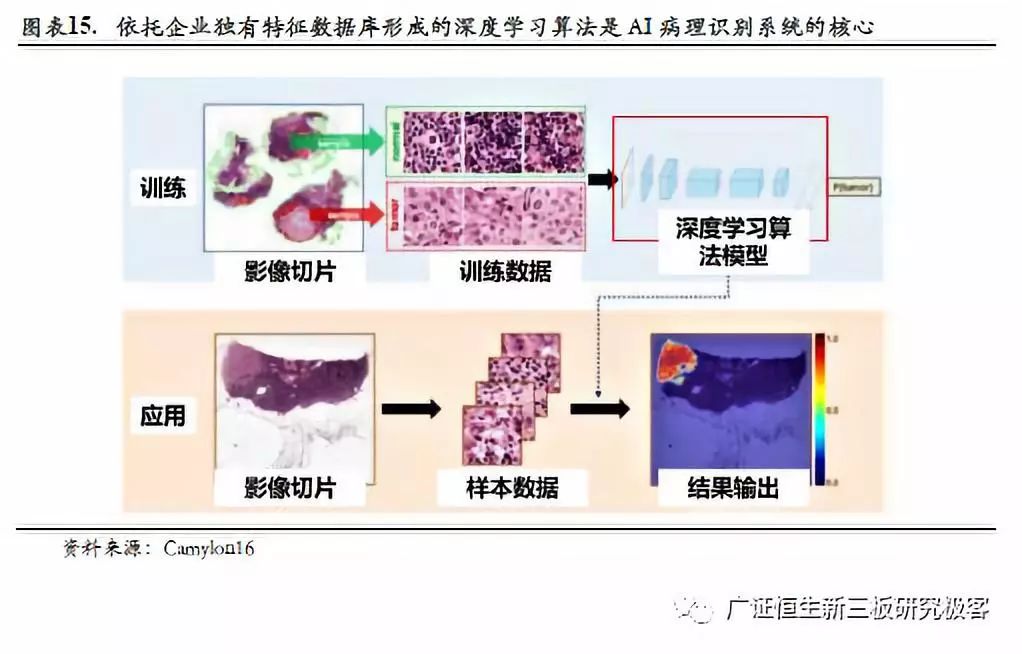
宫颈癌病理诊断所需的时间较长。由于病理检验的自动化水平较低,开展病理检验所需的时间较长。各级中小医院宫颈癌所需的设备仪器也十分匮乏,导致筛查所需时间过长。宫颈癌的病理检验所需时间至少在3日以上,所需的诊断时间达7 - 10个日。相比之下,检验、影像科室的检验项目大部分在日内即可完成。宫颈癌早筛缺乏质量控制体系。目前传统的宫颈癌早筛仍采用主观诊断方法,检测数据不可追朔,无法对结果进行统计分析,难以进行规模化病例追踪及档案保存。 2.3.2 病理AI有效加快宫颈癌诊断流程、提高诊断精度 病理AI通过人工智能技术模拟病理医生读片过程,辅助医生诊断,大幅提升病理医生效率。病理AI主要工作原理如下(1)首先通过分析仪扫描染色后的细胞制片,并对图像中的特定病种癌症细胞形态学特征进行标注,汇总形成特定病种癌症细胞形态学特征数据库;(2)在此基础上进行深度学习训练,形成敏感性、特异性较优的病理AI识别算法;(3)当系统上传新的细胞制片影像时,病理AI识别算法快速判断相关制片是否具备特定病种癌症的形态学特征,并将相关结果反馈给病理医生进行复核。因此对于病理AI识别系统而言,依托独有数据库形成的人工智能深度学习算法是核心所在,特定病种癌症细胞形态学特征数据库样本量越大,所标注的特征越具有医学指征性,算法的敏感性及特异性指标越优秀(注:敏感性是在诊断疾病的时候假阴性的概率,特异性就是指在诊断疾病假阳性的概率)。
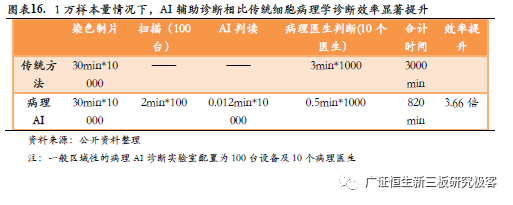
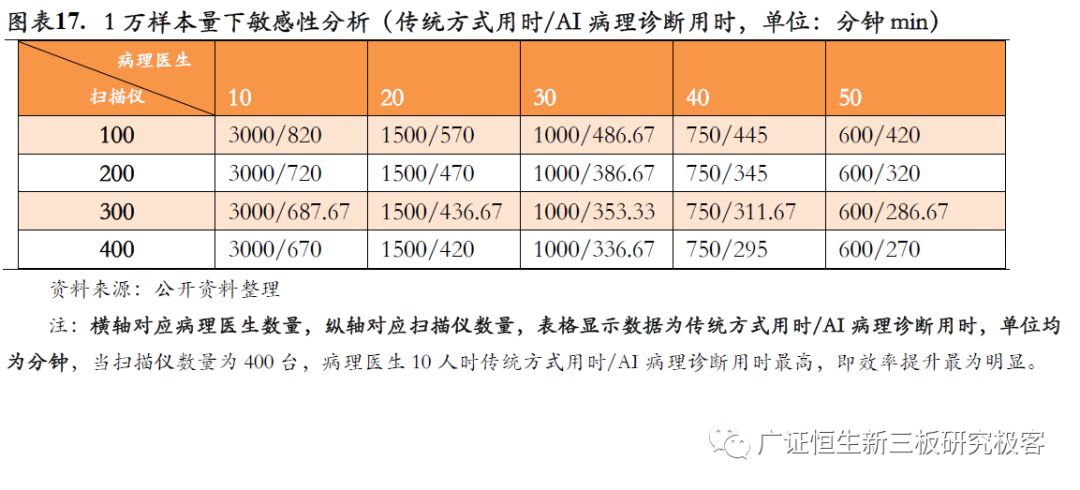
在高通量(筛查样本量较大)情况下,AI对病理医生效率提升十分明显。传统宫颈癌细胞病理学诊断一般分为染色制片—病理医生诊断—初具诊断报告三个步骤,宫颈癌细胞病理AI诊断则分为染色制片—AI判读—病理医生复核—初具诊断报告四个步骤,经过AI判读排序后(一般按照恶性度从高到低进行排序),病理医生读片时间由原来的3-5分钟缩减为30秒。单样本情况下AI辅助诊断对时间节约并不明显,样本量较大情况下,效率则快速提升。以1万样本量为例,AI辅助诊断相比传统细胞病理学诊断效率提升3.66倍,敏感性分析进一步显示,在病理医生数量越少,扫描仪越多的情况下,AI辅助诊断相比传统方式效率提升越明显,由此可见病理AI技术是缓解偏远地区病理医生不足问题的有效解决手段。
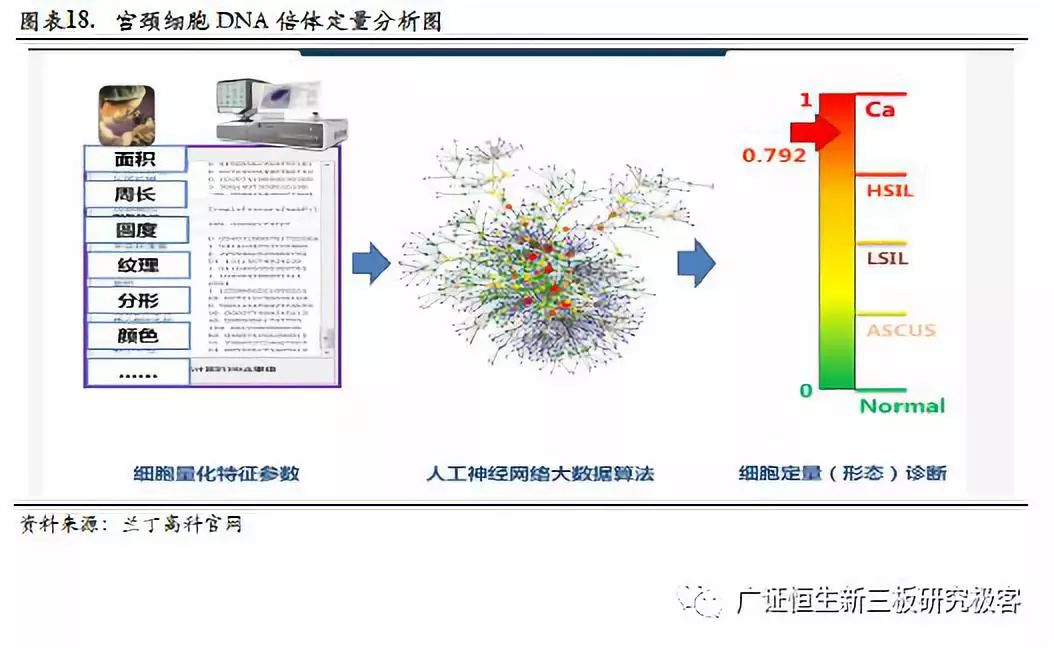
细胞DNA倍体分析针对宫颈细胞的检测,主要通过对细胞核内DNA含量或倍体的测定来判断细胞的状态和病理改变。宫颈细胞的恶变由胞核染色质首先改变,高危型HPV的DNA整合到宫颈细胞核DNA上,病毒蛋白E6/E7分别通过与抑癌蛋白P53、RB相作用,干扰中心体合成,纺锤丝缺陷,出现异倍体细胞核,最终才发展到晚期癌变细胞。这是细胞DNA定量分析技术可用于宫颈癌筛查的理论依据,也是全自动DNA图像分析系统在诊断CIN病变有可能较常规细胞学敏感的理论基础。其步骤流程为:(1)检测细胞核内的相对DNA含量。(2)Feulgen染色使DNA特异性着色,其染色的深浅与DNA的含量成正比。(3)通过测量光密度(灰阶)计算被测细胞核的积分光密度值(IOD)。(4)用DNA指数来表示DNA含量。(5)分析每个细胞的DNA含量,并用DNA直方图,散点图显示标本恶性度。
相比于目前主流的细胞形态学检测方法,细胞 DNA 倍体定量分析技术在充分发挥脱落细胞检查简单易行、费用低、无损伤、病人易接受等优点的同时,克服涂片质量差、可观察细胞少、检测敏感性低的缺点,能够将定性与定量分析相结合,降低漏诊率,提早发现癌前病变。此外,细胞 DNA 倍体定量分析技术的诊断过程自动化程度高,无需人工过多干预,可降低医生的工作强度,提高工作效率,适合于大规模开展防癌普查工作。因此,在现阶段细胞学检测是宫颈癌筛查的首选方法,而细胞 DNA 定量分析技术,凭借着对其他细胞学检测方法所具有的明显优势,将会在未来成为主流细胞学检测手段。
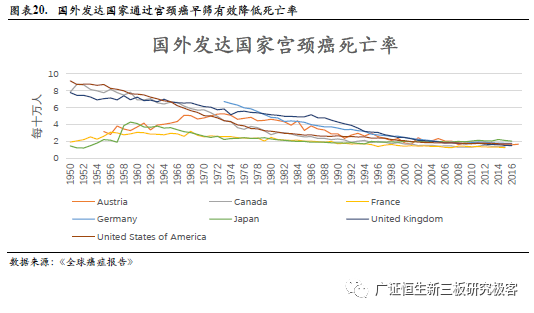
3. 国外宫颈癌早筛技术不断完善,Hologic为行业龙头 3.1 欧美宫颈癌早筛覆盖率高、具备早筛意识 国外发达国家宫颈癌早筛发展成熟,有效控制女性宫颈癌发病率和死亡率并逐年降低。在1983年至2012年之间,加拿大用细胞学方法将女性宫颈癌死亡率由10.04/10万降低到5.79/10万左右。而美国从20世界中叶引入巴氏(Pap)涂片检测至今,宫颈癌发病率和死亡率持续下降。由世界卫生组织数据可知,美国女性宫颈癌死亡率从1950年的9.16/10万降低到2013年的1.69/10万,且其宫颈癌筛查覆盖率早已达到90%左右。而其他发达国家也通过宫颈癌早筛与治疗手段,将宫颈癌死亡率稳定至较低的水平。
发达国家宫颈癌早筛普及早,人们具备早筛意识,上个世纪90年代起美国宫颈癌早筛覆盖率已高达80%以上。(1)美国癌症协会每年发布宫颈癌早筛指南,指导20-65岁女性通过合适的方式进行宫颈癌早筛。通过宫颈癌早筛的普及,美国上个世纪90年代起宫颈癌早筛覆盖率已超过80%,宫颈癌发病率和死亡率降低并长期维持在较低水平。(2)英国早在1964年起在英格兰地区开始了宫颈癌筛查,并在20年纪80年代开启了英国NHS计划的宫颈癌筛查项目。 3.2 竞争格局:多家企业布局宫颈癌早筛HPV检测技术 多家知名医药企业布局宫颈癌早筛HPV检测新技术市场。(1)Hologic公司拥有新柏氏®(ThinPrep®)液基细胞学检测技术,其是全球应用广泛的液基细胞学技术,并最新研发全自动一体化分子诊断平台Panther,布局AI人工智能技术,获得FDA认证;其全新一代Aptima® E6/E7 mRNA HPV检测产品上市,这是全球第一个以E6/ E7 mRNA为目标检测物的HPV 分子诊断产品,获得FDA认证。(2)Roche公司生产Cobas®4800 全自动HPV样本制备和检测,此产品将与传统免疫组化、TCT病理检查联合,是FDA批准并用于宫颈癌一线初筛的检测技术,能够全面综合地阐述、监控肿瘤疾病的演变发展,进而精确筛查并能够提供宫颈癌低风险/宫颈癌高风险分层,有效降低假阴性和假阳性筛查结果。(3)Qiagen公司基于杂交捕获二代技术研发的HC2 HPV检测法获得FDA认证,HC2检测是目前临床HPV DNA检测领域的金标准。
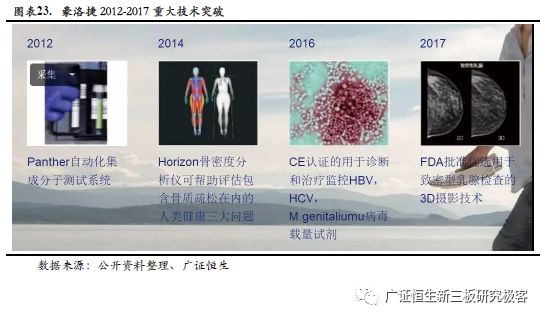
3.3 行业龙头:Hologic深耕女性健康,技术研发成果显著 3.3.1 多年深耕女性健康产业,多项技术获得重大突破 HOLOGIC(豪洛捷)是美国一家开发、生产和销售诊断产品、医疗成像系统以及妇女外科检查产品的公司,总部位于美国马萨诸塞州波士顿市。豪洛捷在为女性健康服务的技术领域中位于世界前列,包括:乳腺癌的诊断与治疗、宫颈癌筛查、产前检测和骨质疏松症检测。分子诊断起家,专注女性健康。 1985年,HOLOGIC在美国成立,并首获FDA批准使用DNA探针技术进行临床诊断测验,在美国推行第一代产品,即支原体组织培养试验;1996年,豪洛捷的新柏氏液基细胞学检测产品通过FDA认证,进军宫颈癌液基细胞学检测领域。到目前为止,新柏氏®(ThinPrep®)液基细胞学检测是全球应用广泛的液基细胞学技术;2003年,豪洛捷Selenla数字乳腺X射线摄影系统通过FDA认证,进军乳腺癌影像筛查领域。2011年,豪洛捷在乳腺摄影系统上持续创新,研发出的豪洛捷智能3D乳腺X射线摄影系统通过FDA认证,大幅度提高了浸润性乳腺癌的检出率,使乳腺癌的发现时间提前了15个月。
2013年,其全新一代Aptima® E6/E7 mRNA HPV检测产品上市,这是全球第一个以E6/ E7 mRNA为目标检测物的HPV 分子诊断产品,有效降低了传统方法学中过高的假阳性率。2017年,美国FDA给予了豪洛捷3D摄影技术特别的审批,认定其为致密型乳腺的优选检查方法。
3.3.2 抢先布局HPV检测,AI人工智能产品研发优势突出 豪洛捷公司目前为市场上唯一一家提供宫颈癌液基细胞学检测和HPV分子联合解决方案的公司。其新柏氏®玻片扫描分析影像系统ThinPrep® Imaging System(简称TIS)使医生阅片技巧与计算机强大影像处理能力完美结合。与传统涂片人工阅片相比,TIS 可帮助医生工作效率提高75%,且可将假阴性率降低至 0.012%。
而新一代全自动核酸检测设备 Panther系统,凭借转录介导等温核酸扩增技术(TMA)打造便捷高效的分子诊断平台,突破传统检测样本批次限制,仪器运行中可随时装载新的样本和试剂;一个样本可同时进行四种检测项目;样本进,结果出,无需人工介入和值守;3.5小时即可出结果;拥有自动条形码追踪和双向LIS系统;扩增产物自动灭活提供更好安全性。
PANTHER检测系统是目前处于国际领先的HPVE6/E7病毒信使RNA(mRNA)检测系统,该检测系统是一体化全自动分子诊断平台,即一台设备集合了核酸捕获、反应构建,核酸扩增,检测分析和产物灭活的整个分子诊断上下游。机器自动过夜处理,可完成300份检测以上;检测系统设置严格的内部质控,在整合平台上实现了前所未有的灵活性。
4. 国内宫颈癌早筛行业方兴未艾,细胞学检测+ AI及HPV检测技术成及为新赛道 4.1 国内 宫颈癌早筛行业普及性低、筛查效果与发达国家有较大差距 (1)我国宫颈癌早筛普及性低 两癌筛查计划进展缓慢,与发达国家仍有较大差距。在2009年两癌筛查纳入政府工作报告以后,卫生部等有关的部门积极推动这项工作,进行了部署。财政部拨出资金从2009年开始做出三年的计划,要在1200万农村妇女当中进行子宫颈癌的检查,在120万妇女当中进行乳腺癌的检查,这三年以后还要形成长期的机制。国家实施两癌筛查计划,截至2018年,宫颈癌检查近1亿人次,检出宫颈癌及癌前病变17.7万例。此外,目前宫颈癌检查已覆盖全国2118个县。根据健康中国行动推进委员会公布《健康中国行动(2019—2030年)》文件数据显示,我国农村适龄妇女宫颈癌筛查县覆盖率为52.6%,同比发达国家覆盖率达80%,差距仍十分的明显。 (2)目前宫颈癌筛查效果低于预期,宫颈癌发病率不降反升。从2009年两癌筛查纳入政府工作报告以后,我国两癌筛查覆盖率逐步提升。根据健康中国行动推进委员会公布的数据显示,我国农村适龄妇女宫颈癌筛查覆盖率为52.6%。然而在两癌筛查覆盖率逐年提升的情况下,我国宫颈癌发病率却逐年升高。据中国医学会的误诊数据资料统计,中国临床医疗每年误诊的人数约为5700 万人,总误诊率为27.8%,器官异位误诊率为60%,恶性肿瘤误诊率为40%。为推进癌症筛查均等化、普惠化、便捷化,急需新技术、新手段的支持。
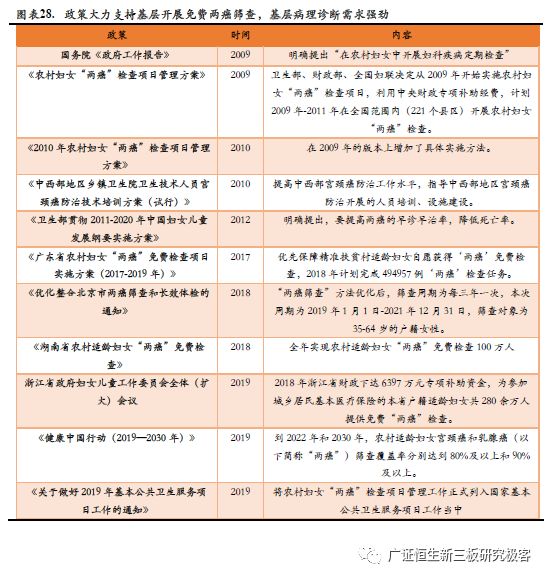
4.2 多个驱动因素作用下,预计我国基于宫颈癌早筛技术市场空间约为345亿元。 4.2 1 技术创新与政策支持共同驱动宫颈癌早筛行业迅速发展 1. 技术创新是宫颈癌早筛行业发展的基石 液基薄层细胞技术(TCT)大幅度提高了宫颈癌早筛的准确度。巴氏涂片法(Pap)法从20世纪40年代开始就用于宫颈癌筛查,是国内曾广泛应用的宫颈癌筛查方法,但由于其技术受到多因素的制约,误诊率较高。随着同为细胞学检测法的液基薄层细胞技术的出现,对比巴氏涂片法其标本的满意度及宫颈异常细胞检出率可达95%以上,准确度得到大幅度提高。 在原有的液基薄层细胞技术(TCT)上,结合人工智能AI技术,能够有效提高诊断精度。现有的TCT技术仅仅是很好的制片技术,诊断还需病理医生人工阅片,WHO文献中明确指出,人工阅片的敏感性在60%左右,意味着会有漏诊出现。DNA技术由于是对玻片进行全视野扫描,并对扫描到的所有细胞核的125个参数进行全面分析,计算出每个细胞核的DNA含量,因此敏感性超过99%,基本避免了漏诊的可能性,且诊断报告为定量数据,标准统一,更具有临床指导意义。 HPV检测法为宫颈癌早筛行业开拓新的赛道,发展潜力与空间巨大。宫颈癌及宫颈上皮内HPV感染与宫颈癌的关系最初在19世纪7O年代提出,其后获得多方研究证实HPV的持续感染是宫颈癌的主要病因。2014年4月,美国FDA批准了cobas®HPV可单独应用于≥25岁的女性宫颈癌初筛,确立了HPV检测法在宫颈癌早筛的地位。 2. 政策支持为宫颈癌早筛行业发展创造有利条件 政策大力支持基层开展免费两癌筛查,带来强劲的基层病理诊断需求。2009年政府工作报告首次明确提出“在农村妇女中开展妇科疾病定期检查”,同年卫生部发布了《农村妇女“两癌”检查项目管理方案》,提出了通过宣传、健康教育和为全国35~59岁农村妇女进行“两癌”检查等方式,提高“两癌”早诊早治率,降低死亡率的总目标以及2009-2011年为1000万农村妇女开展宫颈癌检查,为120万人进行乳腺癌检查的年度目标。基层两癌筛查的政策在全国各省市不断推进深化,普及力度、筛查周期、目标群体不断完善,以广东、北京、湖南、浙江等省市为例,近年免费两癌筛查力度均不断加大,免费两癌筛查工作成为政府惠民扶贫的重点工作之一。2019年9月2日,国家卫健委、财政部、国家中医药管理局联合发布《关于做好2019年基本公共卫生服务项目工作的通知》,将"农村妇女“两癌”检查项目管理工作"正式列到公共卫生项目,为35-64岁农村妇女进行免费宫颈癌检查和乳腺癌检查,普及“两癌”防治知识.
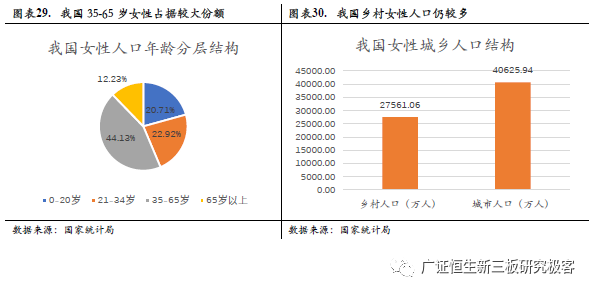
4.2.2 从医院端和政府端来看,预计我国宫颈癌早筛技术市场空间约为345亿元 从政府端来看,国家免费为农村适龄女性做两癌筛查。由于宫颈癌HPV检查价格较为昂贵,一般政府筛查采用细胞学检查。根据国家统计局的2014-2017年人口抽样调查数据显示,我国女性35-65岁人口占比较为稳定,约为44.13%,占据较大份额。由2018年统计局人口数据约算,我国约有1.22亿适龄农村女性需要需进行筛查,如果按每3年检查一次,每次50元计算,全年市场规模将达到20亿元。
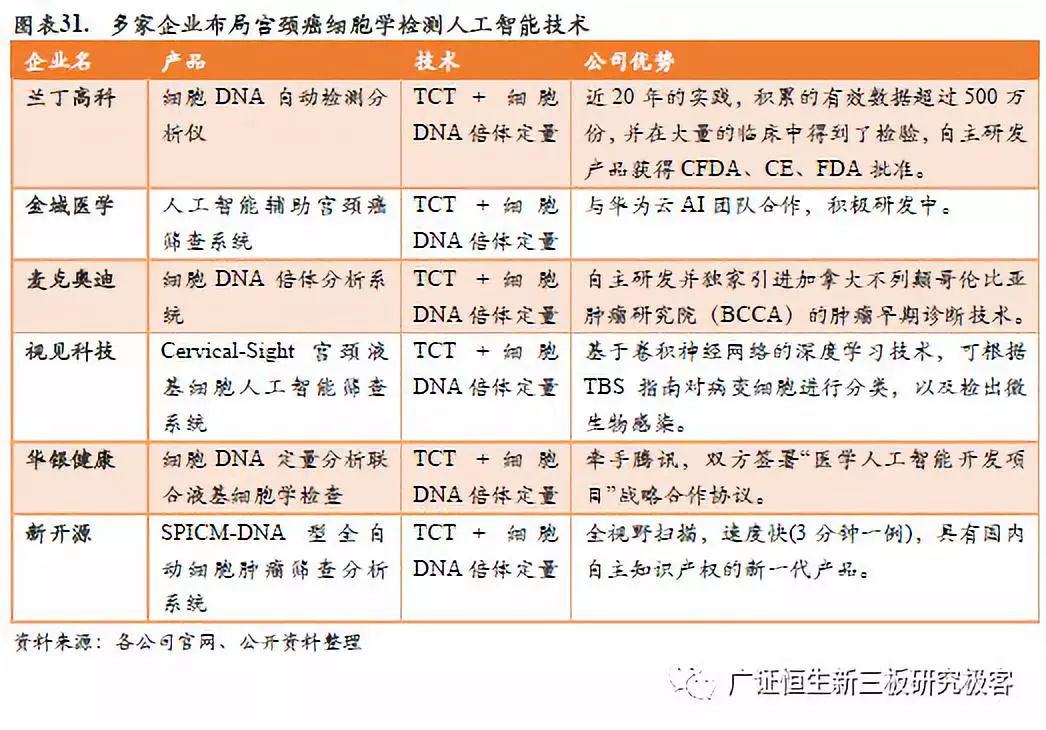
从医院端来看,我们来测算宫颈癌早筛的市场空间:根据美国妇产科医师学会推荐筛查的流程,21 –30岁女性推荐每3年进行一次细胞学检查,31-65岁每五年进行一次宫颈癌细胞学和HPV联合检查。根据国家统计局数据估算,我国适龄未被政策覆盖的女性人口在3.36亿人左右,而20-30岁为1.02亿人,31-65岁为2.33亿人。如果按20-30岁每3年检查一次宫颈癌液基薄层细胞学检查(TCT)检查,约为200元/次,31-65岁每五年做一次联合检查计算,约为550元/次,宫颈癌筛查潜在市场规模约为325亿元。 4.3 竞争格局:多家企业布局AI + 细胞学检测, HPV检测技术成为“新蓝海” 4.3.1细胞学检测+ AI 传统宫颈癌细胞学检测技术发展成熟,AI人工智能成为新的突破口,多家企业布局宫颈癌自动化智能化筛查。 (1)兰丁高科:公司自主研发的病理筛查系统实现由人工主观诊断到精准定量客观检测的转化,使检测自动化、标准化、定量化、智能化。近20年的实践,积累的有效数据超过500万份,并在大量的临床中得到了检验,公司同时获得CFDA认证、欧洲CE和美国FDA认证。 (2)金域医学:与华为云AI团队合作,首次基于病理形态学,通过深度学习的技术,以病理专家的诊断标准训练出精准、高效的AI辅助宫颈癌筛查模型。通常情况下,细胞病理医生镜下阅读宫颈细胞涂片,平均每例要花费6分钟,而AI识别仅需36秒。通过AI辅助宫颈癌筛查模型判读速度是人工判读的10倍。 (3)麦克奥迪:细胞DNA定量分析系统目前在全国范围内已覆盖大、中、小医院500多家,宫颈癌早期筛查年检测量已超过25 万人份,已被卫生部立项的“中国宫颈癌防治工程”、“中华医学会妇科肿瘤学会”、“中国健康扶贫工程基金会”等机构授予中国宫颈癌筛查的指定产品。
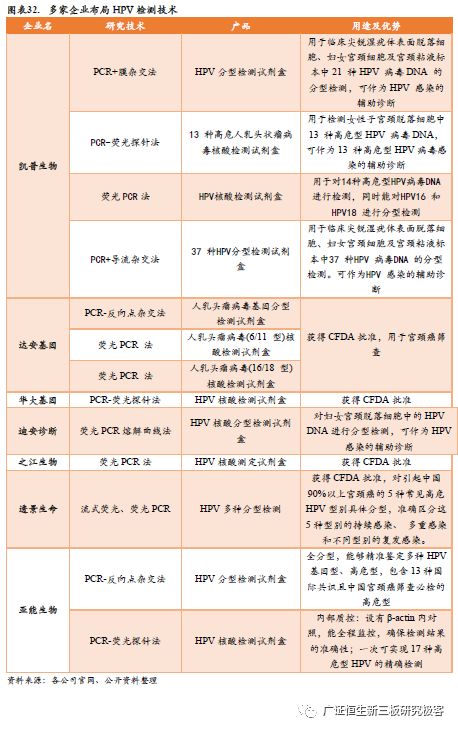
4.3.2 多家企业争相进入基于HPV检测技术的“新蓝海” 多家企业布局宫颈癌早筛HPV检测技术,多款产品获得资质认证。(1)凯普生物:在HPV(人乳头状瘤病毒)检测核酸分子诊断领域,凯普生物代表了目前中国自主创新的全球领先水平。其HPV基因检测四个产品全部满足世界卫生组织(WHO)的关于宫颈癌筛查必须具备13种以上高危型别的要求。其中,12+2荧光分型检测试剂盒根据ASCCP的最新指南,可以同时对HPV16,18型别进行分型检测,整个操作自动化程度高,代表国际的先进水平。(2)迪安诊断:自主研发的人乳头瘤病毒(HPV)核酸分型检测试剂盒(荧光PCR熔解曲线法)获得国家药品监督管理局颁发的《医疗器械注册证(体外诊断试剂)》。迪安诊断研发的这款检测试剂盒采用荧光PCR熔解曲线法,产品配备磁珠法核酸提取,灵敏度高;采取2管PCR反应,实现精准分型,用于对妇女宫颈脱落细胞中的高危型和低危型共23种人乳头病毒(HPV)进行分型检测。(3)之江生物:依靠实时荧光定量PCR技术的优势,之江生物已自主研发出HPV(人乳头瘤病毒,为宫颈癌成因之一)荧光定量PCR分型诊断试剂,以及Autrax全自动核酸提取平台等多个主力产品。
4.4 结论分析 (1)细胞DNA定量分析系统精度高、效率高且成本较低,适合大规模早筛。 细胞DNA定量分析系统不仅拥有传统细胞学检测的优点可通过细胞形态直接观察细胞是否癌变,而且能够结合细胞DNA倍体定量技术从多个DNA参数进一步判断细胞是否发生癌变,从技术上明显优胜于细胞学检测。从实证数据来看,细胞DNA定量检测数据的敏感性特异性也显著高于传统细胞学检测。而价格上,使用细胞DNA定量技术并没有提价,性价比上极具优势。细胞DNA定量分析技术智能化自动化程度高,效率极高,适合大规模的宫颈癌初筛,且可向其他病种延伸,发展前景较好。在大数据时代,云平台的建立能够实时收集大量病种检测的数据,通过深度学习、机器学习等方式对定量分析系统实行优化,并设立更多的评估参数完善系统,其诊断准确率能够持续不断地提高,但这对编程计算机技术要求较高,且提高到一定层面容易遇到技术瓶颈。目前,细胞学检测仍是主流检测手段,而细胞DNA定量技术在拥有众多优势下,将很可能取代传统的TCT或Pap检测,成为未来主流的细胞学检测手段。 因此,推荐关注布局宫颈癌筛查细胞学检测+AI人工智能的企业。 (2)HPV检测拥有着大量的研究证实了其的有效性,且因其能直接检测出患者的HPV感染型,对分流和进一步诊断与治疗有极大的好处。 HPV检测能够确切诊断出患者所患的HPV型,因此对后续的分流治疗具有极大的帮助。而且HPV检测对病理医生的要求不高,也能解决目前病理医生不足的情况。通过对实证数据的统计可看出,其敏感性较高但特异性较低,较容易出现误诊现象,容易导致患者过于焦虑、难以接受。综上,HPV检测拥有着自己的优势,对宫颈癌患者的分流具有较大优势,有助于进一步诊断与治疗。建议关注具有优秀技术平台的企业(产品敏感性及特异性较高)。 5. 风险提示返回搜狐,查看更多 |
【本文地址】